227, c’est le nombre théorique de façons d’obtenir le diagnostic de dépression majeure sur base des critères de DSM-5 (Zimmerman et al. 2015). Par ailleurs, Fried et Nesse (2015) soulignent une hétérogénéité particulièrement importante dans ces combinaisons. Ainsi, sur 3703 personnes ayant reçu le diagnostic de dépression majeure sur base du DSM 5, il ressort 1030 profils symptomatiques parmi lesquels le profil le plus courant n’est observé que chez 2% des personnes. Enfin, les auteurs retrouvaient 14% de profil unique c’est-à-dire n’étant partagé par aucune autre des personnes dans l’échantillon.
Cette critique est l’une des nombreuses (voir Dudley, Kuyken, & Padesky (2010)) que l’on peut retrouver d’un des ouvrages qui fait référence dans le domaine médical. Tant le DSM 5 que la CIM-10 sont utilisés et aident à la compréhension ainsi qu’à la définition des troubles mentaux. Ceux-ci sont des outils de nosographie des états psychopathologiques c’est-à-dire qu’ils ont un rôle de description et de classification méthodique des maladies. Traditionnellement leur utilisation est axée, par exemple sur l’établissement de diagnostics, de diagnostics différentiels ou encore sur la reconnaissance d’un état d’une comorbidité. Si leur utilisation domine dans la pratique il convient de maintenir un regard critique de ces systèmes nosographiques et d’envisager d’autres approches.
L’arrivée de systèmes nosographiques internationaux a permis d’opérer des changements majeurs dans le domaine de la santé mentale. En effet, une meilleure définition et validation des troubles mentaux a favorisé l’apparition de modèles explicatifs mettant en évidence des facteurs étiologiques spécifiques permettant de distinguer une population clinique donnée d’une autre, ainsi que de la population générale. Sur base du modèle théorique bio-psycho-social et s’appuyant sur le modèle médical comme référence ; c’est-à-dire proposer une thérapeutique ayant atteint un niveau de preuve suffisant d’après des études contrôlées randomisées (Barlow, 2004) nous avons pu voir apparaitre des protocoles de traitement pour de nombreux troubles mentaux du DSM (interventions bien différenciées pour chaque trouble). Ainsi, cette évolution a permis de voir l’apparition des psychothérapies validées empiriquement. Toutefois, si la formule « un trouble = un traitement réputé efficace » apparait très pragmatique et opérante, elle ne donne pas de modèle explicatif du trouble, ni de modèle concernant l’efficacité des interventions. Ainsi, les ingrédients actifs du succès thérapeutique ne sont pas clairement établis (Salkovskis, 2002). En effet, la seule preuve de l’efficacité des modèles d’intervention clinique dans des essais cliniques contrôlés et sur le terrain ne devrait pas suffire. Ces théories sont supposées apporter un éclairage sur l’étiopathogénie[1] des comportements problématiques, pour permettre des interventions cliniques théoriquement fondées et ciblant les processus psychologiques impliqués. De cette façon, elles spécifieraient en quoi et comment elles modifient ces processus et apportent une amélioration symptomatique. En résumé, depuis sa création, la nosologie psychiatrique a toujours été critiquée (Kendler, 2018). Bien que les catégories diagnostiques aient démontré une relative fiabilité (Reed et al. 2018), leur utilité clinique est restée discutable (First et al. 2018) puisqu’elles ne renseignent pas sur les processus psychologiques impliqués dans les troubles (Fairburn, 2008). Par ailleurs, ce cadre favorise l’adoption d’un protocole de traitement unique pour toutes les personnes qui partagent le même trouble ce qui pose particulièrement question dans le cas, majoritaire, des comorbidités ou encore de troubles « Not Otherwise Specified » (NOS), catégories résiduelles dans lesquelles le psychologue clinicien peut se réfugier s’il ne trouve pas de catégorie plus adaptée. Certaines études montrant, par exemple, que cette catégorie NOS incluait la plupart des troubles de conduite alimentaire (Machado et al. 2007). Enfin, son caractère essentialisant des troubles laisse interrogatif quand des données psychométriques et taxométriques laissent davantage supposer la notion de dimensions plutôt que de catégories discrètes (Haslam, N., Holland, E., Kuppens, 2012).
Au cours des dernières décennies, les recherches se sont accumulées, appuyant la piste « transdiagnostique » c’est-à-dire que de nombreux diagnostics psychiatriques partagent des vulnérabilités sous-jacentes fondamentales. Ceci a conduit au développement d’interventions dites « transdiagnostiques » visant le traitement des vulnérabilités sous-jacentes plutôt que d’un trouble. Ces interventions ont pris racine d’abord dans les théories cognitivo-comportementales ainsi que les traitements des troubles de l’alimentation puis ont par la suite été étendues à l’anxiété et aux troubles dépressifs. La justification initiale reposait d’abord sur le fait que ces troubles partagent des processus étiologiques et de maintien commun ainsi que des caractéristiques cognitives-affectives, interpersonnelles et comportementales. De plus, comme décrit en introduction, les interventions spécifiques aux troubles reposent sur des catégories diagnostiques hétérogènes et accordent une attention relativement limitée à la comorbidité, qui est élevée. Visant à limiter les écueils de l’approche catégorielle, l’approche processuelle transdiagnostique tend à une amélioration de la classification, formulation, traitement et prévention des troubles mentaux.
Cliniquement cette approche se traduit d’abord par la méthode clinique de « conceptualisations/formulations de cas » c’est-à-dire la concrétisation de problèmes/phénomènes psychologiques. Pour résumer, celle-ci consiste en une modélisation psychologique visant à expliquer et à prédire les facteurs proximaux (les processus psychologiques) et distaux (facteurs biologiques, sociaux et circonstanciels) ayant un rôle dans l’apparition et le maintien des difficultés psychologiques. Elle se compose en deux temps une modélisation « holistique » représentant les aspects synchronique/topographique[2] et diachronique[3] donnant une vue générale. Cette modélisation correspond en une schématisation graphique des vecteurs d’une analyse fonctionnelle, la FACCM (fonctional-analytic clinical case models) proposée par Haynes et Williams (2003) et adaptée par Virues-Ortega et Haynes (2005). Elle s’appuie sur trois principes : la formulation est basée sur la théorie, elle est hypothétique et peut donc être modifiée par l’information obtenue en cours de traitement et enfin elle doit être la plus parcimonieuse possible c’est-à-dire n’utiliser que le minimum de causes élémentaires pour expliquer un phénomène. Puis, une modélisation « processuelle » centrée sur les aspects synchroniques de la ou des difficultés psychologiques rencontrées c’est-à-dire les processus. Cette méthode clinique peut être comparée à l’analyse fonctionnelles telle que les grilles SORC, SECCA qui constituent d’autres méthodes de conceptualisation de cas. Ici l’accent est mis sur les processus psychologie. De cette façon, il est possible de définir des objectifs visant le changement sur des caractéristiques psychologiques (motivationnelles, émotionnelles, cognitives, comportementales, métacognitives) en précisant leurs niveaux de spécificité (inter personnel, intra personnel) ou encore visant des aspects liés aux contingences circonstancielles (logement, aides sociales, …). De façon collaborative, ce socle de compréhension des difficultés psychologiques, permet d’élaborer des interventions psychologiques adaptées visant les variables explicatives et/ou médiatrices et/ou modératrices ayant un rôle dans les « comportements problématiques » dans le contexte de vie, actuel et passé (Virues-Ortega, R., Haynes, 2005). En fonction de la conceptualisation de cas, le traitement est individualisé. Il est composé d’un certain nombre de « modules », chaque module prenant en charge un processus spécifique du problème présenté par le patient.
En reprenant la problématique du trouble dépressif majeur, nous pouvons observer que la gravité de celui-ci est systématiquement estimée en additionnant de nombreux symptômes disparates afin de créer un score total permettant de classer les individus comme déprimés ou non déprimés (Eiko, I.F., Randolph, M.N. 2015). Les symptômes dépressifs tels que la tristesse, l’insomnie, les problèmes de concentration, les idées suicidaires sont des phénomènes distincts qui diffèrent les uns des autres dans des dimensions importantes telles que la biologie sous-jacente ou les facteurs de risque par exemple. Ainsi, si la passation de l’inventaire de dépression de Beck apparait comme un moyen d’évaluer la situation clinique il est essentiel de ne pas considérer les symptômes de la dépression comme des indicateurs interchangeables. Cette prise en compte apparait comme au cœur de l’approche processuelle : identifier les processus cibles.
Afin de déterminer ceux-ci, le clinicien devra tenir compte de quatre facteurs (Philippot et al. 2015). Premièrement s’appuyer sur la littérature existante c’est-à-dire sur les modèles spécifiant les processus sous-tendant les troubles psychologiques ou les problèmes psychologiques. Deuxièmement s’assurer de la praticabilité clinique, c’est-à-dire que le processus puisse être opérationnalisable et accessible en termes de ressources (logistique, humaine, temporelle, financière…). Troisièmement, tenir compte de l’expertise du clinicien. En effet, les connaissances relatives aux processus étiopathologiques sont très conséquentes et évoluent rapidement. Ainsi, il n’apparait pas réaliste de prétendre maitriser l’ensemble des méthodes d’évaluation et d’intervention correspondant à chaque processus mis en évidence dans la littérature. De cette façon, il apparait inévitable que le clinicien s’oriente davantage dans des méthodes encadrant les processus pour lesquels il a un savoir-faire et ce dans la limite de ce qui s’avère pertinent au regard du problème psychologique décrit par le patient. Et quatrièmement, la prise en compte des préférences du patient. C’est-à-dire l’ensemble des attributs pertinents – au regard de la conceptualisation de cas – du patient qui comprennent notamment les variations d’état, les besoins, l’historique de la réponse au traitement, les valeurs… En ce sens cette méthode rejoint les principes de l’ « Evidence-Based Practice » qui souligne l’importance de la prise de décision partagée dans le processus des soins de santé notamment car elle favorise l’amélioration des résultats pour la santé (motivation, compliance…).
Il s’agit d’un traitement qui pourrait être qualifié de « sur mesure » s’appuyant sur une « pratique basée sur les preuves » défini par Spring (2007) comme étant au carrefour des préférences du patient, de l’expertise clinique du praticien et des meilleures données scientifiques sur le fait qu’un traitement fonctionne et pourquoi il fonctionne. Cette approche « modulaire » est soutenue par des preuves empiriques de son efficacité telle de l’étude de Chorpita et al. (2013) qui, auprès de 174 jeunes pour des cas diagnostiques d’anxiété, de dépression et de troubles du comportement, distinguait trois conditions de traitement (habituel, standard : manualized evidence-based treatment et modulaire : Modular approach to Treatment of Children with Anxiety, Depression of Conduct problems; MATCH)). L’approche modulaire comprenant des modules telles que la psycho-éducation, la planification d’activités, l’exposition expérientielle ou encore l’économie de jetons… était celle qui obtenait le plus de changements après un et deux ans.
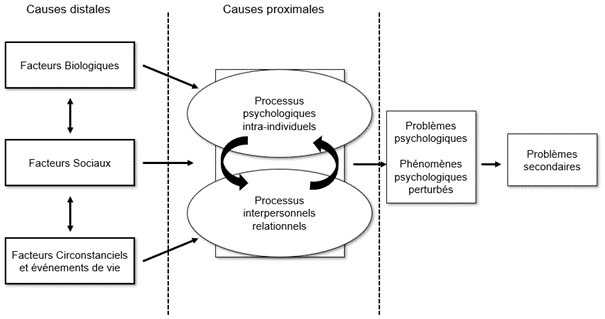
Ici, l’ensemble des facteurs explicatifs sont envisagés en termes de processus psychologiques ceux-ci étant soutenus par le modèle de Kindermann et Tai (2007) complété par Nef, Philippot et Verhofstadt (2012).
Ce modèle inscrit la santé mentale dans une perspective différente de celle du modèle bio-psycho-social qui attribue aux variables psychologiques un faible pouvoir explicatif et bien souvent la primauté des déterminants biologiques ou au mieux une part d’influence équivalente entre les déterminants biologiques, psychologiques et sociaux. A contrario, si le modèle de Kinderman reconnait la part explicative des facteurs biologiques, sociaux et circonstanciels ainsi que du rôle contributif de ceux-ci dans les problèmes psychologiques, il leur donne un statut de « causes distales » agissant sur des processus psychologiques comme « causes proximales ». De cette façon, ce modèle envisage les problèmes psychologiques comme étant médiés par des processus psychologiques, eux-mêmes influencés par des facteurs biologiques, des facteurs sociaux et des circonstances de vie. Le modèle de Kinderman suppose ainsi le postulat de primauté des processus psychologiques comme déterminant des troubles mentaux ainsi que le postulat de transdiagnosticité de ceux-ci ; c’est-à-dire qu’un même processus peut être actif dans différents diagnostics. Selon Kinderman (Kinderman, 2014, 2015), ce modèle permet de prendre en compte l’individualité de la personne en souffrance, particularisme servant de base à la planification d’interventions et à la communication avec les patients mais aussi avec les autres professionnels de santé.
Au centre de ce modèle de psychopathologie générale se place la notion de « processus » qu’il est important de définir. Comme le souligne Philippot (2016) dans un chapitre visant à apporter un éclairage et une définition « utile », ce terme se trouve « très pauvrement défini ». Cette notion de processus suppose l’entrée « input » d’un élément psychologique (exemple : image mentale) ou parent (exemple : réponses physiologiques) puis de la transformation de cet élément en un « output » une production. Reprenant l’exemple de Philippot (2016), les pensées répétitives auraient comme « input » des représentations activées tels que des souvenirs autobiographiques ou encore des stimuli perçus dans l’environnement qui activeraient d’autres pensées. Ce processus de diffusion de l’activation au sein des structures de mémoire, dans le cas où elles correspondraient à des éléments d’un schéma d’anxiété de performance par exemple, favoriserait l’activation du schéma d’anxiété alimentant en retour ces mêmes pensées centrées sur l’anxiété de performance. Ainsi, en maintenant actives certaines représentations, ce processus engendre un output : une humeur dépressive par exemple. Par ailleurs, par définition le « processus » est malléable c’est-à-dire que l’on peut en manipuler sa nature et/ou son intensité. Par exemple, dans le cas des ruminations il est possible de passer d’un mode « abstrait » à un mode « concret » (Watkins, 2008) ou encore en diminuer l’intensité en engageant les ressources attentionnelles dans une autre tâche (Mor, N., Daches, 2015). Enfin, celui-ci – ou son effet – doit être observable ici et maintenant. Comme le précise Philippot (2016) « cette définition des processus psychologiques est intimement liée à la conceptualisation de cas […]. Elle vise à fournir au clinicien un cadre conceptuel qui lui permet de modéliser un cas et de construire une analyse fonctionnelle qui intègre différents types de processus et pas seulement ceux issus des théories de l’apprentissage. ». Pour une définition plus complète et précise voir « Démêler l’écheveau des processus psychologiques en psychopathologie » (Philippot, 2016) ainsi que « L’approche processuelle en évaluation et intervention cliniques : une approche psychologique intégrée » (Nef, F., Philippot, P., Verhofstadt, 2012) pour une proposition de catégories de processus psychologiques.
La dernière partie de la définition du processus sous-tend un aspect fondamental de la pratique en psychothérapie : l’évaluation. Tout d’abord c’est une question hautement déontologique. En France, le Code de déontologie des psychologues place l’évaluation dans l’article 3 (révision 2012) comme faisant à part entière corps avec ce qui définit la profession de psychologue. En Belgique, le Code de déontologie du psychologue – ayant une valeur juridique – (AR 16 mai 2014) énonce dans l’Article 31 que « le psychologue se doit d’évaluer ses activités par des méthodes appropriées. Il prendra les mesures nécessaires qui lui permettent de reconnaître à temps les conséquences éventuellement dommageables et prévisibles de son travail. ». L’évaluation apparait comme centrale dans l’intervention permettant de vérifier les hypothèses de travail et d’accompagner la conceptualisation. Ce qui facilite le choix des interventions ainsi que la connaissance de l’évolution du patient et de ses difficultés. En effet, sans devenir un extrémiste de la psychométrie et en considérant l’ensemble des biais existants, il apparait cependant essentiel de quantifier, autant que cela est possible et ce tant de manière subjective qu’objective, les processus à l’œuvre ou supposés. Ne pas le faire suppose de travailler « à l’aveugle » et d’obtenir peu ou pas de changements psychothérapeutiques ou de ne pas savoir lesquels nous obtenons et pourquoi. Par ailleurs, cela empêche d’objectiver un changement étant facilement remis en cause par le patient sous estimant, par exemple, ses progrès. Cela cultive une possible impuissance chez le psychothérapeute, augmente le risque d’investir des hypothèses de travail n’étant pas pertinentes… Cette rigueur n’impose pas de tomber dans la caricature du « tout questionnaire ». Si ceux-ci sont souvent des outils de très bonne qualité il semble indispensable de multiplier la diversité de moyens d’évaluation et de faire preuve de créativité dans l’opérationnalisation des mesures de ces processus (journal de bord tel que l’agenda de sommeil, référencement de mesures de durée, de fréquences, …). Notre jugement clinique étant beaucoup plus biaisé que nous l’estimons (Lilienfeld et al. 2014) nous nous devons donc de maintenir ce garde-fou qu’est l’évaluation continue de l’intervention tant au niveau symptomatique qu’au niveau des processus ciblés.
Cette approche impose donc au psychologue clinicien d’entretenir un lien important avec la littérature sans tomber dans l’éclectisme psychothérapeutique qui consisterait en une sélection d’interventions basée sur leur réputation d’efficacité, sans prendre en compte les facteurs déclenchant ou de maintien, les éléments modérateur ou médiateur. Sans tomber également dans une approche d’intégration théorique visant l’unification de différents paradigmes issus d’approches psychothérapeutiques fondées sur des écoles en un « supra-paradigme » intégrateur (Billieux et al. 2012). Mais de s’inscrire dans ce qu’est la psychothérapie empiriquement fondée ; c’est-à-dire s’appuyer sur l’ensemble des connaissances en psychologie (modèles et théories validés) permettant la conceptualisation de cas et desquels découleront des interventions psychothérapeutiques. Comme l’explique Salkovskis (2002) celles-ci peuvent être guidées par 1) les théories psychologiques, 2) les recherches portant sur l’efficacité des thérapies et 3) les connaissances issues de l’expérimentation en psychologie ou dans des sciences apparentées. Il promeut un modèle multidimensionnel de la science clinique, rejoignant le modèle du « praticien chercheur ». Ainsi, c’est l’ensemble des champs de la psychologie scientifique qui permettra d’apporter un éclairage dans l’analyse des problèmes psychologiques suscitant de la détresse. De cette façon, il sera possible d’identifier la ou les causes proximales et/ou distales ayant prédisposé, précipité et/ou maintenant le(s) problème(s) psychologique(s). En résumé cette approche nécessite la maitrise de plusieurs théories, modèles et données empiriques dans le champ de la psychologie et donc ne se limite pas à celui de la psychologie clinique. Conséquemment, elle requiert un ensemble de savoirs et de connaissances ainsi que de savoir-faire mais aussi de savoir-être en portant une attention aux facteurs communs tels que la qualité de la relation thérapeutique qui est un prédicteur important du succès de l’intervention.
La démarche de cet article est de venir mettre en avant, brièvement et de manière synthétique, l’approche processuelle en questionnant l’approche catégorielle et l’adoption de « recettes psychothérapeutiques » qui se rapproche plus d’un « prêt à porter » que d’une conception plurielle, intégrative et individualisée de l’évaluation ainsi que de l’intervention psychologique. J’invite donc le lecteur ou la lectrice ayant rencontré un intérêt ou un désintérêt pour cette approche « théorico-clinique » de poursuivre la lecture des articles et livres à ce sujet présents ou non en bibliographie. En effet, la position inhabituelle de celle-ci – c’est-à-dire n’ayant pas d’affiliation spécifique à une école thérapeutique clairement étiquetée, ne correspondant pas au cadre institutionnel (i.e. services addictions) ainsi qu’allant à rebours de la conception dominante du modèle bio-psycho-social – favorise l’idée d’une vision quasi utopiste qui par ailleurs pourrait sembler trop psychologisante. Toutefois, cette approche se veut transthéorique et soutient une unification de la psychothérapie basée sur des principes de changements empiriquement fondés (Rosen & Davison, 2003; Wampold et al. 2010). De cette façon, elle vise la sortie des pseudos guerres entre les différentes écoles thérapeutiques ainsi que d’éclaircir le paysage des interventions cliniques en mettant de côté les thérapies « commerciales » ou à la « mode ». De plus, il est important de considérer le modèle de Kinderman dans son ensemble et d’envisager tant les causes proximales que distales. Ainsi cette approche promeut avant tout la pluridisciplinarité et invite à intervenir d’abord sur des causes circonstancielles plutôt que sur les processus psychologiques si cela est pertinent. Il apparait absurde de traiter une insomnie par un contrôle du stimulus alors que le patient n’a pas de lieu pour dormir par exemple. Enfin, cette approche ne vise pas la disparition de l’approche diagnostique classique et des interventions protocolisées ; elle est transdiagnostique. Ainsi, les initiateurs de l’approche processuelle tels que Dudley et al., (2010) ou Mansell et al. (2009) recommandent d’avoir usage des « protocoles thérapeutiques validés » pour les patients souffrant de troubles bien délimités pour lesquels les protocoles standards sont réputés efficaces. L’approche processuelle permet de conceptualiser les problèmes psychologiques différemment et de façon utile pour le clinicien pouvant appuyer ces actions sur une base théorique solide tout en respectant les aspects singuliers de ses patients notamment dans des cas considérés comme plus complexes – c’est-à-dire de patients souffrant de troubles « flous », multiples, peu modélisés dans la littérature, et pour lesquels il n’existe pas véritablement de « protocoles thérapeutiques ».
Le sens de cette approche étant de permettre de se décaler de cette approche catégorielle, elle invite à percevoir les troubles psychologiques différemment. Comme le rappelle Martial Van der Linden dans sa critique de l’approche catégorielle (2016) « il parait donc nécessaire de revoir profondément la manière dont la souffrance et les difficultés psychologiques sont envisagées, en commençant par reconnaitre qu’elles se situent au sein d’un continuum incluant des expériences normales, certaines expériences devenant problématiques du fait de leur caractère extrême, de leur fréquence ou de leur persistance. ». De ce fait, cette approche pourrait être un pas de plus pour limiter des phénomènes tels que la psychophobie qui semblent parfois être des freins à l’accès aux soins. Si aujourd’hui encore trop peu diffusée, notamment en francophonie, cette approche apparait comme étant de plus en plus formalisée et est soutenue par de plus en plus de preuves empiriques ; elle poursuit le développement et l’amélioration d’outils standardisés de mesure des processus psychologiques, comme des questionnaires ou des épreuves mentales ; mais aussi propose de plus en plus d’interventions modulaires ce qui permet de renouveler la compréhension et la prise en charge en santé mentale.
[1] C’est-à-dire permettre une compréhension des causes et des processus par lesquels ces causes agissent.
[2] C’est-à-dire comment un problème est déclenché et se maintient. Nous sommes ici centrés sur des aspect plus quantitatif (fréquence, intensité, durée, contexte spatio-temporelle, déroulement séquentiel etc.)
[3] C’est-à-dire l’histoire du problème et du patient. Nous sommes ici centrés sur des aspects plus qualitatif, l’analyse de discours.
Bibliographie
Barlow, D. H. (2004). Psychological treatments. American Psychologist, 59(9), 869–878. https://doi.org/10.1037/0003-066X.59.9.869
Billieux, J., Blairy, S., Boulanger, M., Brouette, B., Clauw, L., De Mol, J., & Deplus, S., Laroi, F., Nef, F., Philippot, P., Sarto, D. (2012). Qu’est-ce que la psychothérapie empiriquement fondée ? Revue Francophone de Clinique Comportementale et Cognitive, 17(4), 5–7. Retrieved from http://hdl.handle.net/2268/224819
Borkovec, T. D. (1994). The nature, functions, and origins of worry. In Worrying: Perspectives on theory, assessment and treatment (G. C. L. D, pp. 5–33).
Chorpita, B. F., Weisz, J. R., Daleiden, E. L., Schoenwald, S. K., Palinkas, L. A., Miranda, J., Higa-McMillan, C. K., Nakamura, B. J., Austin, A. A., Borntrager, C. F., Ward, A., Wells, K. C., Gibbons, R. D., R. N. on Y. M. H. (2013). Long-term outcomes for the Child STEPs randomized effectiveness trial: A comparison of modular and standard treatment designs with usual care. Journal of Consulting and Clinical Psychology, 81(6), 999–1009. https://doi.org/10.1037/a0034200
Dudley, R., Kuyken, W., Padesky, C. A. (2010). Disorder specific and trans-diagnostic case conceptualisation. Clinical Psychology Review, 31(2), 213–224. https://doi.org/10.1016/j.cpr.2010.07.005
Eiko, I.F., Randolph, M.N. (2015). Depression sum-scores don’t add up: why analyzing specific depression symptoms is essential. BMC Medicine 13(72) (2015) https://doi.org/10.1186/s12916-015-0325-4
Fairburn, C. G. (2008). Cognitive Behavior Therapy and Eating Disorders. New York: The Guilford Press.
First, M. B., Rebello, T. J., Keeley, J. W., Bhargava, R., Dai, Y., Kulygina, M., Matsumoto, C., Robles, R., Stona, A.‐C., Reed, G. M. (2018). Do mental health professionals use diagnostic classifications the way we think they do? A global survey. World Psychiatry, 17(2), 187–195. https://doi.org/10.1002/wps.20525
Fried, E.I., Nesse, R. M. (2015). Depression sum-scores don’t add up: why analyzing specific depression symptoms is essential. BMC Medicine, 13(72). https://doi.org/10.1186/s12916-015-0325-4
Frost, R.O., Marten, P., Lahart, C., Rosenblate, R. (1990). The dimensions of perfectionism. Cognitive Therapy and Research, 14, 449–468.
Haslam, N., Holland, E., Kuppens, P. (2012). Categories versus dimensions in personality and psychopathology: A quantitative review of taxometric research. Psychological Medicine, 42(5), 903–920. https://doi.org/10.1017/S0033291711001966
Haynes, S.N. & Williams A.E. (2003). Case Formulation and Design of Behavioral Treatment Programs. Matching treatment mechanisms to causal variables for behavio problems. European Journal of Psychological Assessment, 19 (3), 164-174
Kendler, K. S. (2018). Classification of psychopathology: conceptual and historical background. World Psychiatry, 17(3), 241–242. https://doi.org/10.1002/wps.20549
Kinderman, P., Tai, S. (2007). Empirically Grounded Clinical Interventions Clinical Implications of a Psychological Model of Mental Disorder. Behavioural and Cognitive Psychotherapy, 35(1), 1–14. https://doi.org/10.1017/S1352465806003274
Kinderman, P. (2014). No A prescription for psychiatry: Why we need a whole new approach to mental health and wellbeing (Palgrave M). https://doi.org/10.1057/9781137408716
Kinderman, P. (2015). Imagine there’s no diagnosis, it’s easy if you try. Psychopathology Review, 154–161. https://doi.org/10.5127/pr.036714
Lilienfeld, S.O., Ritschel, L.A., Lynn, S.J., Cautin, R.L., Latzman, R. D. (2014). Why Ineffective Psychotherapies Appear to Work : A Taxonomy of Causes of Spurious Therapeutic Effectiveness. Perspectives on Psychological Science, 9(4), 355–387. https://doi.org/10.1177/1745691614535216
Machado, P.P., Machado, B.C., Gonçalves, S., Hoek, H. W. (2007). The prevalence of eating disorders not otherwise specified. The International Journal of Eating Disorders, 40(3), 212–217. https://doi.org/10.1002/eat.20358
Mansell, W., Harvey, A., & Watkins, E., Shafran, R. (2009). Conceptual Foundations of the Transdiagnostic Approach to CBT. Journal of Cognitive Psychotherapy: An International Quaterly, 23(1), 6–19. https://doi.org/10.1891/0889-8391.23.1.6
Mor, N., Daches, S. (2015). Ruminative Thinking: Lessons Learned From Cognitive Training. Clinical Psychological Science, 3(4), 574–592. https://doi.org/10.1177/2167702615578130
Nef, F., Philippot, P., Verhofstadt, L. (2012). L’approche processuelle en évaluation et intervention cliniques : une approche psychologique intégrée. Revue Francophone de Clinique Comportementale et Cognitive, 17(3). Retrieved from http://hdl.handle.net/2078.1/129174%0D
Philippot, P., Bouvard, M., Baeyens C., Dethier, V. (2015). Vers un protocole de traitement processuel et modulaire des troubles anxio-dépressifs. Journal de Thérapie Comportementale et Cognitive, 25(3), 106–116. https://doi.org/10.1016/j.jtcc.2015.07.001
Philippot, P. (2016). Démêler l’écheveau des processus psychologiques en psychopathologie. In L’approche transdiagnostique en psychopathologie: Alternative aux classifications nosographiques et perspectives thérapeutiques. (Dunod, pp. 33–60). Paris. https://doi.org/10.3917/dunod.mones.2016.01.0009
Reed, G.M., Sharan, P., Rebello, T.J., Keeley, J.W., Medina-Mora, M.E., Gureje, O., Ayuso-Mateos, J.L., Kanba, S., Khoury, B., Kogan, C.S., Krasnov, V.N., Maj, M., Mari, J. de J., Stein, D.J., Zhao, M., Akiyama T., Andrews, H.F., Asevedo, E., Cheour, M., , K. M. 1. (2018). The ICD-11 developmental field study of reliability of diagnoses of high-burden mental disorders: results among adult patients in mental health settings of 13 countries. World Psychiatry, 17(2), 174–186. https://doi.org/10.1002/wps.20524
Robert Ladouceur, R., Dugas, M.J., Freeston, M.H., Rhéaume, J., Blais, F., Boisvert, J.-M., Gagnon, F., Thibodeau, N. (1999). Specificity of generalized anxiety disorder symptoms and processes. Behavior Therapy, 30(2), 191–207. https://doi.org/10.1016/S0005-7894(99)80003-3
Rosen, G.M., & Davison, G. C. (2003). Psychology Should List Empirically Supported Principles of Change (ESPs) and Not Credential Trademarked Therapies or Other Treatment Packages. Behavior Modification, 27(3), 300–312. https://doi.org/10.1177 / 0145445503027003003
Salkovskis, P. M. (2002). Empirically grounded clinical interventions : Cognitive-behavioural therapy progresses through a multi-dimensional approach to clinical science. Behavioural and Cognitive Psychotherapy, 30, 3–9. https://doi.org/10.1017/S1352465802001029
Shafran, R., Cooper, Z., Fairburn, C. G. (2002). Clinical perfectionism: a cognitive–behavioural analysis. Behaviour Research and Therapy, 40(7), 773–791. https://doi.org/10.1016/S0005-7967(01)00059-6
Spring, B. (2007). Evidence-based practice in clinical psychology: what it is, why it matters; what you need to know. Journal of Clinical Psychology, 63(7), 611–631. https://doi.org/10.1002 / jclp.20373
Van der Linden, M. (2016). S’affranchir du DSM ou d’une vision essentialiste des problèmes psychologiques. In L’approche transdiagnostique en psychopathologie: Alternative aux classifications nosographiques et perspectives thérapeutiques. (Dunod, pp. 9–32). Paris. https://doi.org/10.3917/dunod.mones.2016.01.0009
Virues-Ortega, R., Haynes, S. N. (2005). Functional analysis in behavior therapy : behavioral foundations and clinical application. International Journal of Clinical and Health Psychology, 5(3), 567–587.
Wampold, B.E., Imel, Z.E., Laska, K.M., Benish, S., Miller, S.D., Flückiger, C., Del Re A.C., Baardseth, T.P., Budge, S. (2010). Determining what works in the treatment of PTSD. Clinical Psychology Review, 30(8), 923–933. https://doi.org/10.1016/j.cpr.2010.06.005
Watkins, E. R. (2008). Constructive and Unconstructive Repetitive Thought. Psychological Bulletin, 134(2), 163–206. https://doi.org/10.1037/0033-2909.134.2.163
Zimmerman, M., Ellison, W., Jeune, D., Chelminski,. I., Dalrymple, K. (2015). How many different ways do patients meet the diagnostic criteria for major depressive disorder? Comprehensive Psychiatry, 56, 29–34. https://doi.org/10.1016/j.comppsych.2014.09.007