« Je ne prendrai pas d’anxiolytique, cela va me rendre dépendant·e ». Voilà le genre de discours qu’entendent souvent les professionnel·le·s de santé mentale. L’idée que des psychotropes puissent induire des effets indésirables semble largement répandue.
Mais n’a-t-on jamais entendu une personne annoncer : « Je ne suivrai pas de psychothérapie, cela va me rendre dépendant·e » ? Pourtant, la dépendance à son psychothérapeute et à la psychothérapie constitue l’un des effets secondaires les plus nommés dans la littérature actuelle (Geurtzen et coll., 2018 ; Herzog et coll., 2021). Une telle dépendance peut générer des difficultés à faire des choix seul·le et peut impliquer de dépenser plus d’argent, dans des consultations qui deviennent de moins en moins thérapeutiques.
Les effets indésirables attribués à la psychothérapie peuvent nuire à la qualité de vie d’une personne.
1. Psychothérapie : un traitement de première intention de fait ?
La psychothérapie et la pharmacothérapie constituent deux types de soins majeurs proposés en santé mentale. Les publications scientifiques qui les comparent sont nombreuses. Actuellement, dans de nombreuses indications, ces deux approches semblent avoir la même efficacité. C’est notamment le cas dans les troubles anxieux et dépressifs (Cuijpers et coll., 2014 ; Fansi et coll., 2015 ; Korsavva, 2010), les Troubles Obsessionnels Compulsifs (TOC) (Kotapati et coll., 2019 ; Skapinakis et coll., 2016), ou encore dans le Trouble Stress Post-traumatique (Lee et coll., 2016).
Dans ces indications et spécifiquement en cas de symptomatologie légère à modérée, il n’y aurait a priori pas d’intérêt de privilégier le recours à l’une de ces deux approches, pour accompagner les personnes en souffrance psychologique. Pourtant, les guides de bonnes pratiques proposent, lorsque c’est possible, de privilégier la psychothérapie, plutôt que les traitements médicamenteux, comme soins de première intention (HAS, 2017 ; NICE, 2014). Comment expliquer cela ?
Un traitement de première intention peut être définit comme le soin de premier choix pour traiter une condition particulière, parce qu’il est considéré comme un traitement très efficace pour cette condition, avec le moins de probabilité de provoquer des effets secondaires (https://dictionary.apa.org/first-line-medication). Or, nos connaissances à propos des effets indésirables des médicaments et des interventions psychologiques diffèrent.
Les effets indésirables des médicaments, et notamment des psychotropes, sont aujourd’hui relativement bien établis (Hynes et coll., 2020 ; Seldenrijk et coll., 2017). Des mesures légales ont favorisé le développement de ces connaissances. Par exemple, depuis la publication des Directives Européennes de 1975 (Légifrance, 1975), la sécurité du médicament fait partie des trois critères pris en compte dans le processus de développement d’un médicament, en vue de son Autorisation de Mise sur le Marché dans les pays de l’Union Européenne ; additionné de sa qualité pharmaceutique et de son efficacité thérapeutique (Caulin, 2008).
En revanche, l’étude des effets iatrogènes liés aux psychothérapies reste naissante (Duggan et coll., 2014 ; Scott et Young, 2016). Comme l’indiquent Strauss et collaborateurs·trices (2021), le domaine de la psychothérapie a longtemps dû justifier de l’efficacité de ses interventions, dans la mesure où, par le passé, celle-ci était considérée comme inexistante (Eysenck, 1952), ou au mieux attribuable uniquement à des effets contextuels (Shepherd, 1984). Plus les psychothérapies se sont révélées efficaces pour accompagner les personnes souffrant de difficultés psychologiques, plus la question des effets indésirables a été considérée (Parry et coll., 2016). Néanmoins, la croyance selon laquelle la psychothérapie consiste uniquement à « parler » (Nutt et Sharpe, 2008), le manque de définition de ces risques ainsi que de leur étude systématique, a ralenti la progression de cette littérature jusque dans les années 2000 (Barlow, 2010 ; Haupt et coll., 2012 ; Jonsson et coll., 2014).
Aujourd’hui, proposer une intervention psychologique comme traitement de première intention, plutôt qu’un traitement médicamenteux , interroge. Dans l’objectif de remédier à cela, la recherche tente de comprendre quels sont les risques liés aux interventions psychologiques.
2. Les effets indésirables attribuables à la psychothérapie existent
La prévalence des effets indésirables liés aux traitements psychologiques reste aujourd’hui incertaine. Elle peut par exemple varier de 5,2% (Crawford et coll., 2016) à 92,9% (Moritz et coll., 2015) dans la littérature actuelle (pour d’autres exemples, voir Peth et coll. 2018 ; Rheker et coll., 2017 ; Rozental et coll., 2019 ; Schermuly-Haupt et coll., 2018). En réalité, la méthodologie utilisée dans ces études rend la plupart des résultats incomparables entre eux. De plus, les variables étudiées diffèrent d’une étude à une autre, qu’il s’agisse des mesures utilisées, des populations et des troubles considérés, des effets indésirables étudiés, ou encore des caractéristiques de ces effets indésirables (leur aspect transitoire ou au contraire leur persistance après la psychothérapie notamment).
Quoi qu’il en soit, les effets indésirables des psychothérapies existent et ce, quel que soit le dispositif employé : les consultations en présentiel, en visioconsultation (Boettcher et coll., 2014) ou en groupes thérapeutiques (Schneibel et coll., 2017).
3. Nomenclature des effets indésirables attribuables à la psychothérapie
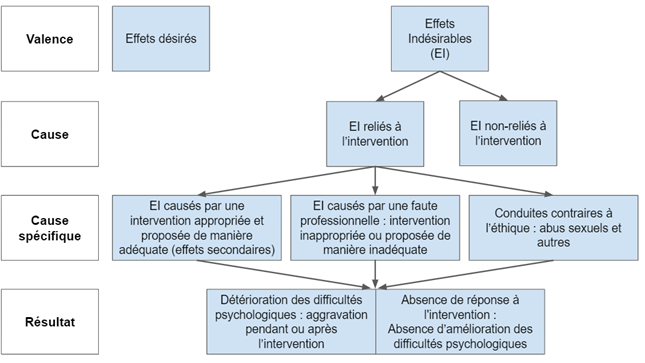
Les définitions et les classifications des effets indésirables continuent d’évoluer. L’une des nomenclatures actuelles (figure 1) propose dans un premier temps, de bien distinguer les effets indésirables qui apparaissent au cours de la psychothérapie mais qui n’y sont pas reliés, de ceux qui en découlent directement (Linden, 2013 ; Moritz et coll., 2015).
Pour illustrer simplement le premier cas de figure, on peut par exemple évoquer la situation d’une personne qui consulte en psychothérapie depuis plusieurs semaines, puis qui rapporte une baisse persistante de l’humeur, suite à l’annonce d’un décès. Ce symptôme n’est pas causé par l’accompagnement psychologique.
En ce qui concerne le second cas de figure, ce modèle propose dans un deuxième temps de caractériser les effets indésirables selon qu’ils proviennent : d’une intervention psychologique adaptée, d’une faute professionnelle ou de conduites contraires à l’éthique.
Ces effets indésirables peuvent finalement conduire à une aggravation de la symptomatologie, pendant ou après la psychothérapie (Wise, 2004), à une absence de réponse au traitement (Rozental et coll., 2018) ou encore à un arrêt prématuré de la psychothérapie (Saxon et coll., 2016).
3.1. Effets indésirables liés à une intervention psychologique adaptée : les effets secondaires
Il est important de noter que tout traitement efficace, proposé de manière adéquate et pour la bonne indication, comporte des effets indésirables : on les nomme les « effets secondaires ». Trois catégories d’effets secondaires attribuables à la psychothérapie sont présentées ici, pour rendre compte de leur polymorphisme.
Premièrement, la dépendance à la psychothérapie ou à son·sa psychothérapeute (mentionnée en préambule de ce billet), constitue un effet secondaire lorsqu’il induit une augmentation des symptômes et un sentiment de démoralisation. Contrairement à d’autres, cet effet secondaire n’est pas nécessairement identifié comme tel par les patient·e·s (Rozental et coll., 2016). C’est notamment le cas lorsque l’intervention proposée ne permet pas d’obtenir les effets escomptés, alors que l’alliance thérapeutique est de bonne qualité. De plus, il semble que la dépendance d’un·e patient·e envers son·sa psychothérapeute soit davantage considérée comme un trait de personnalité par les professionnel·le·s, ou comme étant nécessaire à la psychothérapie. Ainsi, un tel effet secondaire est encore plus difficile à prendre en compte au cours de l’accompagnement psychologique.
La dépendance à la psychothérapie ou à son·sa psychothérapeute ne partage pas les mêmes caractéristiques que la dépendance envers un médicament psychotrope. L’analyse factorielle d’un outil d’évaluation de cet effet secondaire a identifié trois sous-dimensions qui permettent de le caractériser (Geurtzen et coll., 2018). « L’assujetissement » est caractérisé par une position de soumission et de recherche importante de conseils. Le « besoin de contact » est caractérisé par un sentiment de devoir consulter de manière plus régulière, additionné d’une appréhension à mettre fin à la psychothérapie. Enfin, le « manque d’alternative perçu » semble constituer la sous-dimension la plus associée à cet effet secondaire : les patient·e·s tendent à croire qu’il n’y a pas d’intervention alternative ou de psychothérapeute plus pertinent·e pour les aider et continuent de s’investir dans leur psychothérapie.
Deuxièmement, certains effets secondaires peuvent sembler minimes, voire indissociables de la représentation que l’on se fait d’un accompagnement psychologique.
Ainsi, le fait de ressentir des émotions désagréables au cours de la psychothérapie, constitue un effet secondaire souvent mentionné dans la littérature. À titre d’exemple, dans une étude Allemande portant sur un échantillon représentatif de la population générale de 5562 personnes, la confrontation à des souvenirs désagréables constitue un effet secondaire majeur, parmi les 56,6% d’effets secondaires attribués à la psychothérapie (Strauss et coll., 2021).
L’étude des psychothérapies basées sur l’Exposition porte un constat similaire. Au cours de ces interventions, les patient·e·s sont invité·e·s à se confronter aux stimuli désagréables qu’ils et elles évitent de manière inflexible. Ces psychothérapies visent spécifiquement des processus thérapeutiques passifs et actifs, tels que respectivement l’habituation (Voir par exemple Benito et Walther., 2015) et l’apprentissage par inhibition (voir par exemple Craske et coll., 2014). Elles permettent d’accompagner efficacement les personnes souffrant notamment de troubles anxieux (Olatunji et coll., 2010 ; Parker et coll., 2018) et de Trouble Stress Post-traumatique (Lewis et coll., 2020 ; McLean et coll., 2022).
Ces interventions peuvent majorer les symptômes des patient.·e·s, durant les séances ou au cours des heures qui suivent la fin de la consultation, et ce, quelle que soit la modalité d’Exposition utilisée. En Exposition par imagination, les symptômes post-traumatiques et de dépression peuvent être exacerbés chez des personnes qui en souffrent (Foa et coll., 2002 ; Larsen et coll., 2016 ; Walker et coll., 2020). L’Exposition par réalité virtuelle peut intensifier les symptômes de nausée, de désorientation et d’étourdissement chez des patient·e·s souffrant de troubles anxieux (Bouchard et coll., 2009).
Dans ces études, les effets secondaires sont temporaires, concernent une faible partie des échantillons et ne semblent pas altérer les bénéfices de la psychothérapie.
Troisièmement, les effets secondaires peuvent concerner des domaines de vie qui ne sont pas directement visés par la psychothérapie. Par exemple, les modifications comportementales réalisées grâce à la psychothérapie peuvent, en retour, modifier la façon dont les personnes se comportent avec leur entourage.
Dans une étude de validation de l’Inventaire d’Évaluation des Effets Secondaires en Psychothérapie, les changements dans les relations intimes constituent le troisième domaine le plus représenté de l’échantillon, juste après les effets secondaires liés à la crainte et aux expériences de discrimination et aux changements intrapersonnels. Plus spécifiquement, l’item le plus fréquemment coté par les participant.e.s de cette étude, fait référence à des conflits dans la relation de couple (Ladwig et coll., 2014). Une étude portant sur des personnes souffrant de trouble dépressif relève des effets secondaires similaires, où la psychothérapie génère une perturbation dans les relations interpersonnelles familiales et amicales (Moritz et coll., 2015).
En somme, les effets secondaires liés à la psychothérapie sont divers et il semble peu probable qu’un accompagnement psychologique n’en génère aucun.
Par ailleurs, effets secondaires et intervention thérapeutique efficace sont parfois corrélés. En effet, certaines données suggèrent que l’exacerbation de certains effets secondaires au cours de la psychothérapie, dans une certaine fenêtre de tolérance, prédit une meilleure rémission symptomatologique en fin d’accompagnement. Par exemple, en séances d’Exposition en imagination, plus les personnes souffrant d’un Trouble Stress Post-Traumatique présentent d’émotions, de sensations et d’images liées au souvenir d’un événement traumatique de manière intense, plus leurs difficultés psychologiques s’amenuisent (Mota et coll., 2015).
Aujourd’hui, certains effets secondaires semblent inévitables, voire « souhaitables » dans certains contextes, afin de maximiser les effets thérapeutiques. Demain en revanche, lorsque certaines interventions plus efficaces et moins coûteuses en effets secondaires seront disponibles, ceux-ci seront désormais classés en tant qu’« effets indésirables causés par une faute professionnelle ».
3.2. Effets indésirables liés à une faute professionnelle
Les interventions psychologiques dépendent en grande partie des comportements des psychothérapeutes. Cela signifie que l’efficacité ou l’inefficacité de leur intervention leur sont en grande partie attribuable. Ce serait en partie pour cette raison que les psychothérapeutes présentent des difficultés à prédire l’évolution positive de la psychothérapie, à évaluer les erreurs commises et les effets indésirables qu’ils et elles génèrent (Linden, 2013). D’après une étude à ce sujet, seules 4% des études recensées par Krivzov et collaborateurs·trices (2021) mentionnent des échecs thérapeutiques.
L’accompagnement proposé présente une efficacité démontrée, mais il est mal mis en œuvre
Certaines interventions psychologiques, efficaces dans un certain cadre, produisent des effets indésirables lorsqu’elles sont mal mises en œuvre. C’est par exemple le cas de l’Exposition avec Prévention de la Réponse (EPR). Il s’agit de l’une des interventions psychothérapeutiques de première intention proposée actuellement dans l’accompagnement de personnes souffrant de Trouble Obsessionnel-Compulsif (Ferrando et Selai, 2021). Au cours de cette intervention, les patient·e·s sont invité·e·s à ne pas exécuter leur compulsion immédiatement, lorsqu’ils et elles se sentent pousser à le faire. Plusieurs exercices thérapeutiques sont envisageables dans cet objectif, tel que retarder la compulsion de quelques minutes ou faire en sorte de se trouver dans l’impossibilité matérielle de ritualiser (Trybou et Clair, 2022). L’EPR ne présente pas de danger lorsqu’elle est pratiquée de manière adéquate (Schneider et coll., 2020). En revanche, elle présente un risque d’effets indésirables dans deux cas (Mckay et coll., 2020).
Premièrement, l’EPR est contre-indiquée chez des patient·e·s qui reconnaissent difficilement leurs obsessions et leurs compulsions comme irrationnelles. Lorsque cette intervention est pourtant proposée dans ce cadre, les patient·e·s s’engagent difficilement dans la psychothérapie et les symptômes persistent.
Deuxièmement, l’EPR peut générer des effets indésirables lorsque la hiérarchie d’Exposition est trop peu développée et/ou que les patient·e·s sont amené·e·s à progresser trop rapidement dans la hiérarchie. Cela génère trop d’anxiété chez ces personnes, qui finissent par ritualiser davantage et aggravent ainsi leurs difficultés.
L’efficacité de l’accompagnement proposé n’a pas été démontrée pour accompagner une personne présentant des difficultés spécifiques
Certaines interventions psychologiques sont désormais suffisamment étudiées pour que l’on estime qu’elles présentent plus d’effets indésirables que thérapeutiques. Trois d’entre elles sont ici brièvement présentées. Les raisons qui mènent certain·e·s clinicien·e·s à tout de même recourir à ces accompagnements ne seront pas détaillées dans ce billet.
Premièrement, le Débriefing Psychologique et notamment l’une de ses variantes les plus étudiées, le Critical Incident Stress Debriefing (Mitchell, 1983) constitue une intervention brève, proposée dans les heures qui suivent l’exposition à un événement potentiellement traumatique. L’objectif initial de cette intervention est de prévenir l’apparition d’un Trouble Stress Post Traumatique. Le protocole du Débriefing Psychologique est encore étudié et appliqué dans son ensemble (Devilly, et coll., 2006 ; Tamrakar et coll., 2019). Pourtant, certains aspects de cette intervention semblent en réalité favoriser l’apparition d’un Trouble Stress Post Traumatique (Gist, 2015 ; Kenardy, 2000 ; Lohr et coll., 2015 ; Rose et coll., 2002 ; Van Overmeire, 2020). Plusieurs mécanismes ont été proposés pour expliquer ce phénomène. Un événement potentiellement traumatique peut être traité comme tel par une personne. Si c’est effectivement le cas, le fait de l’évoquer au cours de l’intervention de Débriefing Psychologique peut modifier le souvenir qu’elle en a et le rendre encore plus traumatisant (Paterson et coll., 2014). Si au contraire l’événement n’est pas traité comme un traumatisme par la personne, le fait de l’évoquer peut contribuer à le réévaluer comme un événement effectivement traumatique (Rose et coll., 2002). Finalement, il semblerait que cette intervention pathologise certaines réactions habituelles qui apparaissent suite à de tels événements et favorise l’émergence d’attentes négatives envers le développement de symptômes post-traumatiques, les générant en retour (Locher et coll., 2019).
Deuxièmement, comme indiqué précédemment, le traitement de première intention dans les TOC est actuellement l’Exposition avec Prévention de la Réponse. Cette intervention se base sur la compréhension scientifique des difficultés que présentent les personnes souffrant de TOC. L’une des composantes centrales des TOC est le doute (Samuels et coll., 2017) et l’EPR permet justement de le réduire chez ces patient·e·s. D’autres interventions existent et se basent sur une compréhension erronée de ce type de difficultés. C’est le cas de la « perspective psychodynamique » (Chaudhary et coll., 2022), pour laquelle il est « très important de comprendre les significations et fonctions conscientes et inconscientes des symptômes du TOC » (Williams, 2008 ; Williams et Farris, 2011). Dans ce cadre, les patient·e·s reçoivent des informations inappropriées à propos de leur symptomatologie. De plus, de telles informations peuvent être stigmatisantes. C’est par exemple le cas lorsque des obsessions à thématique sexuelle sont interprétées comme relevant des pulsions inconscientes. Finalement, de telles interventions favorisent le doute chez ces patient·e·s, qui continuent de chercher à se rassurer et souffrent finalement davantage (Mckay et coll., 2020).
Troisièmement, certaines interventions inefficaces font fi des connaissances actuelles concernant le fonctionnement de la mémoire. Il s’agit notamment des Thérapies dites de la Mémoire Retrouvée (Patihis et Pendergrast, 2019 ; Shaw et Vredeveldt, 2018 ; Shaw et Vredeveldt, 2019) et concernent plus globalement les professionnel·le·s qui partagent la vision selon laquelle les difficultés psychologiques proviennent systématiquement de traumatismes dont les patient·e·s n’ont pas conscience et dont il faut nécessairement retrouver le souvenir pour soulager leur souffrance.
Comme on peut s’y attendre, cette croyance du « refoulement » semble massivement partagée par des praticien·ne·s qui ne pratiquent pas d’intervention basée sur les preuves, comme la Programmation Neurolinguistique ou les thérapies énergétiques. Il semble effectivement que de moindre compétences en esprit critique soient positivement corrélées à un moindre niveau de scepticisme à l’égard de cette croyance (Patihis et coll., 2014). Pourtant et de manière inquiétante, cette croyance serait également présente chez beaucoup de professionnel·le·s de santé mentale (voir par exemple Lynn et coll., 2015) et notamment chez les psychothérapeutes en EMDR (Houben et coll., 2021), qui accompagnent justement des personnes souffrant de troubles liés à un traumatisme.
Un éventail d’interventions sont basées sur cette croyance, telles que l’interprétation de rêves, les techniques de régression ou encore l’imagerie guidée. Les patient·e·s, à qui on a suggéré l’existence d’un traumatisme « refoulé », sont invité·e·s à décrire le plus précisément possible, des souvenirs ou des images mentales portant sur des événements qui ont eu lieu, dont on suppose qu’ils ont eu lieu, ou qui sont simplement imaginés (Loftus et Davis, 2006 ; Davis et Loftus, 2019 ; Dodier et coll., 2019).
Dans ce cadre, ces techniques favorisent la création de faux souvenirs (Muschalla et Schönborn, 2021 ; Otgaar et coll., 2019). Il s’agit d’effets indésirables qui peuvent mener à des plaintes, d’abus sexuels notamment, et à des erreurs judiciaires (Dodier, 2018 ; http://psyfmfrance.fr/; Wang et coll., 2018).
Notons que d’autres techniques d’Imagerie mentale existent. Par exemple, la Rescénarisation en Imagerie permet d’accompagner efficacement des personnes souffrant d’insomnies (Albanese et coll., 2022) et de troubles de la personnalité (Brockman et Fiona, 2017). Ces interventions peuvent également générer de faux souvenirs, si les psychothérapeutes qui les utilisent ne prennent pas en compte les mécanismes qui peuvent les générer. Cependant, dans la mesure où ces interventions ont une efficacité démontrée dans certaines indications et qu’elles ne se basent pas sur des croyances, les faux souvenirs qui peuvent alors émerger constituent bien des effets secondaires.
3.3. Effets indésirables liés à des conduites contraires à l’éthique
Enfin, certains effets indésirables sont causés par des pratiques contraires à l’éthique. Elles correspondent à « l’exploitation de la relation professionnelle à des fins personnelles, religieuses, sectaires, politiques, ou en vue de tout autre intérêt idéologique », énoncée dans le principe d’Intégrité et de Probité ainsi que dans l’article 14 du code français de déontologie des psychologues (CERéDéPSY, 2021).
Parmi les conduites contraires à l’éthique décrites dans le domaine de la santé, on peut citer les relations sexuelles non-consenties entre professionnel·le·s et patient·e·s. De telles conduites sont compliquées à recenser. Les personnes qui les ont subies les divulguent difficilement, à cause d’émotions de honte ou de peur (Ahrens et coll., 2010). A titre d’exemple, une étude allemande en population générale indique que les abus sexuels, principalement caractérisés par du harcèlement et des contacts sexuels non-consentis, commis par des professionnel·le·s de santé (principalement des médecins et infirmier·e·s dans cette étude), ont touché 2 000 000 personnes au cours des quatorze dernières années (Clemens et coll., 2021).
4. Évaluer et aborder les effets indésirables en pratique clinique
En pratique clinique, l’évaluation des effets indésirables est une étape essentielle permettant de quantifier puis de limiter les conséquences néfastes des interventions proposées. Cependant, au moins deux freins rendent actuellement difficile leur prise en compte sur le terrain.
Premièrement, il semble que les psychothérapeutes aient des difficultés à identifier ces effets chez leurs patient·e·s. Ce facteur joue également sur la lenteur de la recherche à propos des effets indésirables en psychothérapie (Linden, 2013). Des outils psychométriques pourraient permettre de les évaluer objectivement, durant le déroulement de la psychothérapie, de la même manière que des échelles sont utilisées pour évaluer les symptômes et les processus psychologiques. Néanmoins, les questionnaires développés actuellement présentent une hétérogénéité en matière de domaines d’effets indésirables évalués et présentent en général des propriétés métrologiques plutôt insatisfaisantes (Herzog et coll., 2019). De plus, ces outils ne sont pas encore validés en français.
Deuxièmement, l’évaluation des effets indésirables nécessite d’aborder cette notion avec les patient·e·s. C’est d’ailleurs ce que stipule le code français de déontologie des psychologues (CERéDéPSY, 2021), à travers la notion de consentement libre et éclairé, énoncé dans l’article 9 : un·e psychologue doit informer « de façon claire et intelligible […] du coût éventuel et des limites de son intervention » aux personnes qui le ou la consultent. Or, quelle que soit l’approche thérapeutique envisagée, le fait d’informer les personnes à propos des risques qu’elles encourent, peut augmenter la probabilité qu’elles expérimentent des effets indésirables liés à leur traitement (Planès et coll., 2016 ; Wells et Kaptchuk, 2012). Plusieurs stratégies peuvent être adoptées afin de limiter cet « effet nocebo » (Locher et coll., 2019). Il peut par exemple s’agir de présenter uniquement les bénéfices attendus et effets secondaires potentiels principaux de l’intervention, tout en développant une alliance thérapeutique de qualité, afin que les patient·e·s s’engagent dans les soins malgré ces risques (Data-Franco et Berk, 2012). Il apparaît également pertinent de réduire les attentes négatives des patient·e·s à propos de ces effets, si ces attentes sont jugées excessives (Webster et coll., 2016).
5. Conclusion
Les psychothérapies font aujourd’hui partie intégrante du panel de soins dont les personnes en souffrance psychologique peuvent bénéficier. Elles se sont multipliées et ont été comparées entre elles. Le très controversé « verdict Dodo » (González-Blanch et Carral-Fernández, 2017), prétendant que, pour une population de patient·e·s donnée et pour un type de difficulté donné, toutes les psychothérapies se valent ; rend compte de l’attention focalisée des universitaires, des clinicien·e·s et du grand public, sur la question de l’efficacité des psychothérapies.
Parallèlement, à l’heure où la question du remboursement des psychothérapies se fait de plus en plus présente et pressante en France, il devient urgent de s’interroger sur les risques qu’encourent les patient·e·s qui nous consultent. Proposer des interventions psychologiques basées sur les preuves, c’est-à-dire fondées sur un socle théorique scientifiquement valide et dont l’efficacité a été démontrée, constitue l’une des deux facettes d’un soin de qualité. La littérature portant sur les effets secondaires devrait croître au cours des prochaines années. Il appartient à chaque clinicien·e de se tenir à jour de ces études et de modifier sa pratique, afin d’accompagner efficacement les patient·e·s avec le moins de risques pour leur santé mentale.
Bibliographie :
- Ahrens CE, Stansell J and Jennings A (2010) To tell or not to tell: the impact of disclosure on sexual assault survivors’ recovery. Violence and Victims 25, 631–648. DOI: 10.1891/0886-6708.25.5.631.
- Albanese, Marzia & Liotti, Marianna & Cornacchia, Lucia & Mancini, Francesco. (2022). Nightmare Rescripting: Using Imagery Techniques to Treat Sleep Disturbances in Post-traumatic Stress Disorder. Frontiers in Psychiatry. 13. 866144. DOI: 10.3389/fpsyt.2022.866144. https://www.researchgate.net/publication/359713703_Nightmare_Rescripting_Using_Imagery_Techniques_to_Treat_Sleep_Disturbances_in_Post-traumatic_Stress_Disorder
- Barlow, D.H. (2010). Negative effects from psychological treatments: a perspective. The American psychologist, 65 1, 13-20 . DOI:10.1037/a0015643. https://clinica.ispa.pt/ficheiros/areas_utilizador/user11/40._barlow_2010_neg_effects_of_ebp.pdf
- Benito, Kristen & Walther, Michael. (2015). Therapeutic Process During Exposure: Habituation Model. Journal of Obsessive-Compulsive and Related Disorders. 6. DOI: 10.1016/j.jocrd.2015.01.006. https://www.researchgate.net/publication/272027530_Therapeutic_Process_During_Exposure_Habituation_Model
- Boettcher, J., Rozental, A., Andersson, G., & Carlbring, P. (2014). Side effects in Internet‐based interventions for social anxiety disorder. Internet Interventions, 1(1), 3–11. DOI: https://doi.org/10.1016/j.invent.2014.02.002. https://www.researchgate.net/publication/262879693_Side_effects_in_Internet-based_interventions_for_Social_Anxiety_Disorder
- Bouchard, Stéphane & St-Jacques, J & Renaud, Patrice & Wiederhold, Brenda. (2009). Side effects of immersions in virtual reality for people suffering from anxiety disorders. Journal of CyberTherapy & Rehabilitation. 2. 127-137. https://www.researchgate.net/publication/229059894_Side_effects_of_immersions_in_virtual_reality_for_people_suffering_from_anxiety_disorders
- Brockman, Robert & Calvert, Fiona. (2017). Imagery Rescripting for PTSD and Personality Disorders: Theory and Application. Journal of Contemporary Psychotherapy. 47. 10.1007/s10879-016-9329-4. DOI:10.1007/s10879-016-9329-4. https://www.researchgate.net/publication/296621140_Imagery_Rescripting_for_PTSD_and_Personality_Disorders_Theory_and_Application
- Caulin, C. (2008). Historique de l’évaluation des médicaments en vue d’une autorisation de mise sur le marché. Journal français d’ophtalmologie, 31 (1), 71-74. DOI: JFO-01-2008-31-1-0181-5512-101019-200800790.
- CERéDéPsy. (2021, 5 juin). Code de déontologie des psychologues (France). https://cncdp.fr/index.php/code-de-deontologie/code-de-deontologie-2021
- Chaudhary, Sonam & Singh, Anand & Varshney, Aakriti. (2022). Psychodynamic Perspective of Sexual Obsessions in Obsessive-Compulsive Disorder. Annals of Neurosciences. DOI: 10.1177/09727531221115305. https://www.researchgate.net/publication/362657130_Psychodynamic_Perspective_of_Sexual_Obsessions_in_Obsessive-Compulsive_Disorder
- Clemens, Vera & Brähler, Elmar & Fegert, Joerg. (2021). #patientstoo – Professional sexual misconduct by healthcare professionals towards patients: a representative study. Epidemiology and Psychiatric Sciences. 30. DOI: 10.1017/S2045796021000378. https://www.researchgate.net/publication/352563471_patientstoo_-_Professional_sexual_misconduct_by_healthcare_professionals_towards_patients_a_representative_study
- Craske, M. G., Treanor, M., Conway, C. C., Zbozinek, T., & Vervliet, B. (2014). Maximizing exposure therapy: an inhibitory learning approach. Behaviour Research and Therapy, 58, 10-23. DOI: http://dx.doi.org/10.1016/j.brat.2014.04.006. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4114726/
- Crawford, Mike & Thana, Lavanya & Farquharson, Lorna & Palmer, Lucy & Hancock, Elizabeth & Bassett, Paul & Clarke, Jeremy & Parry, Glenys. (2016). Patient experience of negative effects of psychological treatment: Results of a national survey. The British Journal of Psychiatry. 208. DOI: 260-265. 10.1192/bjp.bp.114.162628. https://www.researchgate.net/publication/296631498_Patient_experience_of_negative_effects_of_psychological_treatment_Results_of_a_national_survey
- Cuijpers, Pim & Sijbrandij, Marit & Koole, Sander & Andersson, Gerhard & Beekman, Aartjan & Reynolds, Charles. (2014). Adding Psychotherapy to Antidepressant Medication in Depression and Anxiety Disorders: a Meta-Analysis. World psychiatry : official journal of the World Psychiatric Association (WPA). DOI: 13. 56-67. 10.1002/wps.20089.
- Data-Franco, Joao & Berk, Michael. (2012). The nocebo effect: A clinicians guide. The Australian and New Zealand journal of psychiatry. DOI: 47. 10.1177/0004867412464717.
- Davis, Deborah & Loftus, Elizabeth. (2019). Recovered memories and false memories. DOI: 10.1093/med/9780198713005.003.0085. https://www.researchgate.net/publication/335029115_Recovered_memories_and_false_memories
- Devilly, Grant & Gist, Richard & Cotton, Peter. (2006). Ready! Fire! Aim! The Status of Psychological Debriefing and Therapeutic Interventions: In the Work Place and After Disasters. Review of General Psychology. 10. DOI: 10.1037/1089-2680.10.4.318. https://www.researchgate.net/publication/41662286_Ready_Fire_Aim_The_Status_of_Psychological_Debriefing_and_Therapeutic_Interventions_In_the_Work_Place_and_After_Disasters
- Dodier, Olivier. (2018). The need for memory experts in french courts. Journal of Forensic Psychology Practice. DOI: 10.1080/24732850.2018.1444912. https://www.researchgate.net/publication/323773063_The_need_for_memory_experts_in_french_courts
- Dodier, Olivier & Patihis, Lawrence & Payoux, mélany. (2019). Reports of recovered memories of childhood abuse in therapy in France. Memory. DOI: 10.1080/09658211.2019.1652654. https://www.researchgate.net/publication/334882539_Reports_of_recovered_memories_of_childhood_abuse_in_therapy_in_France
- Duggan, C. P., Parry, G., McMurran, M., Davidson, K., & Dennis, J. (2014). The recording of adverse events from psychological treatments in clinical trials: Evidence from a review of NIHR-funded trials. Trials, 15, 335. https://doi.org/10.1186/1745-6215-15-335. https://www.researchgate.net/publication/265093798_The_recording_of_adverse_events_from_psychological_treatments_in_clinical_trials_Evidence_from_a_review_of_NIHR-funded_trials
- Eysenck, HJ . (1952). The effects of psychotherapy: anevaluation. Journal of Consulting Psychology. 16, 319–324. DOI: https://doi.org/10.1037/h0063633. https://hanseysenck.com/wp-content/uploads/2019/12/1952_eysenck_-_the_effects_of_psychotherapy_an_evaluation_journal_of.pdf
- Fansi, Alvine & Jehanno, Cedric & Lapalme, Micheline & Drapeau, Martin & Bouchard, Sylvie. (2015). Effectiveness of psychotherapy compared to pharmacotherapy for the treatment of anxiety and depressive disorders in adults: A literature review. Sante mentale au Quebec. 40. 141-73. DOI: https://doi.org/10.7202/1036098ar. https://www.erudit.org/en/journals/smq/2015-v40-n4-smq02456/1036098ar.pdf
- Ferrando, Cloe & Selai, Caroline. (2021). A systematic review and meta-analysis on the effectiveness of exposure and response prevention therapy in the treatment of Obsessive-Compulsive Disorder. Journal of Obsessive-Compulsive and Related Disorders. 31. 100684. DOI:10.1016/j.jocrd.2021.100684
- Foa, Edna & Zoellner, Lori & Feeny, Norah & Hembree, Elizabeth & Alvarez-Conrad, Jennifer. (2002). Does imaginal exposure exacerbate PTSD symptoms?. Journal of consulting and clinical psychology. DOI: 70. 1022-8. 10.1037//0022-006X.70.4.1022.
- Geurtzen, Naline & Keijsers, Ger & Karremans, Johan & Hutschemaekers, Giel. (2018). Patients’ care dependency in mental health care: Development of a self-report questionnaire and preliminary correlates. Journal of Clinical Psychology. 74. DOI: 10.1002/jclp.22574. https://www.researchgate.net/publication/322371127_Patients’_care_dependency_in_mental_health_care_Development_of_a_self-report_questionnaire_and_preliminary_correlates
- Gist, R. (2015). Psychological debriefing. In R. L. Cautin, & S. O. Lilienfeld (Eds.), The encyclopedia of clinical psychology (Vol. 4, pp. 2303–2308). Hoboken, NJ: Wiley.
- González-Blanch, C., & Carral-Fernández, L. (2017). Cage up Dodo, please! The tale of all psychotherapies being equally effective. Papeles del Psicólogo, 38(2), 94–106. DOI: https://doi.org/10.23923/pap.psicol2017.2828. https://www.papelesdelpsicologo.es/English/2828.pdf
- Haupt, M.-L., Linden,M., & Strauß, B. (2012). Definition und Klassifikation von Psychotherapie-Nebenwirkungen [Definition and classification of side-effects of psychotherapy]. In: M.Linden, & B. Strauß (Eds.), Risiken und Nebenwirkungen von Psychotherapie (pp. 1–14). Berlin: MWV Medizinisch Wissenschaftliche Verlagsgesellschaft. https://www.mwv-berlin.de/buecher-bestellen-2016/images/product_images/leseproben_images/9783954664009_Leseprobe.pdf
- Haute Autorité de Santé (HAS). (2017). Épisode dépressif caractérisé de l’adulte : prise en charge en premier recours. Disponible sur : https://www.has-sante.fr/upload/docs/application/pdf/2017-10/depression_adulte_recommandations_version_mel.pdf
- Herzog, Philipp & Lauff, Sören & Rief, Winfried & Brakemeier, Eva-Lotta. (2019). Assessing the unwanted: A systematic review of instruments used to assess negative effects of psychotherapy. Brain and Behavior. 9. DOI: 10.1002/brb3.1447. https://www.researchgate.net/publication/336783525_Assessing_the_unwanted_A_systematic_review_of_instruments_used_to_assess_negative_effects_of_psychotherapy
- Houben, Sanne & Otgaar, Henry & Roelofs, Jeffrey & Wessel, Ineke & Patihis, Lawrence & Merckelbach, Harald. (2021). Eye movement desensitization and reprocessing (EMDR) practitioners’ beliefs about memory. Psychology of Consciousness: Theory, Research, and Practice. 8. 258-273. DOI: https://doi.org/10.1037/cns0000211. https://cris.maastrichtuniversity.nl/ws/portalfiles/portal/75346402/Houben_2021_Eye_movement_desensitization_and_reprocessing.pdf
- Hynes, Caroline & McWilliams, Stephen & Clarke, Mark & Fitzgerald, Ita & Feeney, Larkin & Taylor, Mark & Boland, Fiona & Keating, Dolores. (2020). Check the effects: systematic assessment of antipsychotic side-effects in an inpatient cohort. Therapeutic Advances in Psychopharmacology. DOI: 10. 204512532095711. 10.1177/2045125320957119. https://pdfs.semanticscholar.org/bece/aba0c6f82c45f6d2035edbc36a767f30bfcc.pdf?_ga=2.224360987.107645768.1663089948-773740092.1608766151
- Jonsson, U., Alaie, I., Parling, T., & Arnberg, F. K. (2014). Reporting of harms in randomized controlled trials of psychological interventions for mental and behavioral disorders: a review of current practice. Contemporary clinical trials, 38(1), 1–8. DOI: https://doi.org/10.1016/j.cct.2014.02.005. https://uu.diva-portal.org/smash/get/diva2:702978/FULLTEXT01.pdf
- Kenardy, Justin. (2000). The current status of psychological debriefing – It may do more harm than good. BMJ (Clinical research ed.). 321. 1032-3. DOI: 10.1136/bmj.321.7268.1032. https://www.researchgate.net/publication/12273829_The_current_status_of_psychological_debriefing_-_It_may_do_more_harm_than_good
- Korsavva, Sofia. (2010). A Systematic Review of Therapeutic Approaches for Anxiety Disorders: Treatment Efficiency and Future Directions. https://www.researchgate.net/publication/285200728_A_Systematic_Review_of_Therapeutic_Approaches_for_Anxiety_Disorders_Treatment_Efficiency_and_Future_Directions
- Kotapati, Vijaya & Khan, Ali & Dar, Sara & Begum, Gulshan & Bachu, Ramya & Adnan, Mahwish & Zubair, Aarij & Ahmed, Rizwan. (2019). The Effectiveness of Selective Serotonin Reuptake Inhibitors for Treatment of Obsessive-Compulsive Disorder in Adolescents and Children: A Systematic Review and Meta-Analysis. Frontiers in Psychiatry. DOI: 10. 10.3389/fpsyt.2019.00523. https://www.researchgate.net/publication/335000479_The_Effectiveness_of_Selective_Serotonin_Reuptake_Inhibitors_for_Treatment_of_Obsessive-Compulsive_Disorder_in_Adolescents_and_Children_A_Systematic_Review_and_Meta-Analysis
- Krivzov, Juri & Notaerts, Liza & Van Nieuwenhove, Kimberly & Meganck, Reitske & Truijens, Femke & Goossens, Astrid. (2021). The Lack of Failure Reports in Published Psychotherapy Case Studies: Implications for Dis-« Illusioning » of Research and Practice. European Journal of Psychotherapy and Counselling. 23. DOI: 10.1080/13642537.2021.1923051. https://www.researchgate.net/publication/353347706_The_Lack_of_Failure_Reports_in_Published_Psychotherapy_Case_Studies_Implications_for_Dis-Illusioning_of_Research_and_Practice
- Ladwig, Inga & Rief, Winfried & Nestoriuc, Yvonne. (2014). What are the risks and side effects of psychotherapy? – Development of an inventory for the assessment of negative effects of psychotherapy (INEP) [Welche Risiken und Nebenwirkungen hat Psychotherapie?-Entwicklung des Inventars zur Erfassung Negativer Effekte von Psychotherapie (INEP)]. Verhaltenstherapie. 24. 252-263. DOI: doi:10.1192/bjo.2021.1025. https://www.researchgate.net/publication/279588930_What_are_the_risks_and_side_effects_of_psychotherapy_-_Development_of_an_inventory_for_the_assessment_of_negative_effects_of_psychotherapy_INEP_Welche_Risiken_und_Nebenwirkungen_hat_Psychotherapie-Ent
- Larsen, Sadie & Stirman, Shannon & Smith, Brian & Resick, Patricia. (2016). Symptom Exacerbations in Trauma-Focused Treatments: Associations with Treatment Outcome and Non-completion. Behaviour Research and Therapy. 77. DOI: 10.1016/j.brat.2015.12.009. https://www.ptsd.va.gov/professional/articles/article-pdf/id44662.pdf
- Lee, Daniel & Schnitzlein, Carla & Wolf, Jonathan & Vythilingam, Meena & Rasmusson, Ann & Hoge, Charles. (2016). Psychotherapy Versus Pharmacotherapy For Posttraumatic Stress Disorder: Systemic Review And Meta-Analyses To Determine First-Line Treatments. Depression and anxiety. 33. DOI: 10.1002/da.22511. https://www.ptsd.va.gov/professional/articles/article-pdf/id44832.pdf
- Légifrance. (1975, 20 mai). Directive Européenne n°75-318 du 20 mai 1975 no 75318 relative au rapprochement des legislations des etats membres concernant les normes et protocoles analytiques,toxico-pharmacologiques et cliniques en matiere d’essais de specialites pharmaceutiques. https://www.legifrance.gouv.fr/jorf/id/JORFTEXT000000319780#:~:text=Dans%20les%20r%C3%A9sum%C3%A9s-,Directive%20Europ%C3%A9enne%20n%C2%B075%2D318%20du%2020%20mai%201975,D’ESSAIS%20DE%20SPECIALITES%20PHARMACEUTIQUES
- Lewis, Catrin & Roberts, Neil & Andrew, Martin & Starling, Elise & Bisson, Jonathan. (2020). Psychological therapies for post-traumatic stress disorder in adults: systematic review and meta-analysis. European Journal of Psychotraumatology. 11. 1729633. DOI: 10.1080/20008198.2020.1729633. https://www.researchgate.net/publication/339822831_Psychological_therapies_for_post-traumatic_stress_disorder_in_adults_systematic_review_and_meta-analysis
- Linden, M. (2013). How to define, find and classify side effects in psychotherapy: from unwanted events to adverse treatment reactions. Clinical psychology & psychotherapy, 20(4), 286–296. DOI: https://doi.org/10.1002/cpp.1765. https://www.researchgate.net/publication/221755141_How_to_Define_Find_and_Classify_Side_Effects_in_Psychotherapy_From_Unwanted_Events_to_Adverse_Treatment_Reactions
- Locher, Cosima & Koechlin, Helen & Gaab, Jens & Gerger, Heike. (2019). The Other Side of the Coin: Nocebo Effects and Psychotherapy. Frontiers in Psychiatry. DOI: 10. 10.3389/fpsyt.2019.00555. https://www.researchgate.net/publication/335045301_The_Other_Side_of_the_Coin_Nocebo_Effects_and_Psychotherapy
- Loftus, E. F. and Davis, D. (2006). Recovered memories. Annual Review of Clinical Psychology, 2, 469–98. DOI: 10.1146/annurev.clinpsy.2.022305.095315. https://www.researchgate.net/publication/6124121_Recovered_Memories
- Lohr, J. M., Gist, R., Deacon, B., Devilly, G. J., & Varker, T. (2015). Science and non-science based treatments for trauma related stress disorders. In S. O. Lilienfeld, S. J. Lynn, & J. M. Lohr (Eds.), Science and pseudoscience in clinical psychology (2nd ed., pp. 277–321). New York, NY: The Guilford Press.
- Lynn, Steven & Evans, James & Laurence, J.-R & Lilienfeld, Scott. (2015). What Do People Believe About Memory? Implications for the Science and Pseudoscience of Clinical Practice. Canadian journal of psychiatry. Revue canadienne de psychiatrie. 60. 541-547. DOI: 10.1177/070674371506001204. https://www.researchgate.net/publication/287699311_What_Do_People_Believe_About_Memory_Implications_for_the_Science_and_Pseudoscience_of_Clinical_Practice
- McLean, Carmen P., Levy, Hannah C., Miller, Madeleine L., Tolinc, David F. (2022). Exposure therapy for PTSD: A meta-analysis. Clinical Psychology Review, 91. 102115. DOI: https://doi.org/10.1016/j.cpr.2021.102115. https://www.researchgate.net/publication/357214739_Exposure_therapy_for_PTSD_A_meta-analysis
- Mckay, Dean & Abramowitz, Jonathan & Storch, Eric. (2020). Mechanisms of harmful treatments for obsessive–compulsive disorder. Clinical Psychology: Science and Practice. 28. DOI: 10.1111/cpsp.12337.
- Mitchell JT. (1983). When disaster strikes: The critical incident stress debriefing process. Journal of Emergency Medical Services, 8, 36–39.
- Moritz, S., Fieker, M., Hottenrott, B., Seeralan, T., Cludius, B., Kolbeck, K., . . . Nestoriuc, Y. (2015). 2015/04/01/). No pain, no gain? Adverse effects of psychotherapy in obsessive-compulsive disorder and its relationship to treatment gains. Journal of Obsessive-Compulsive and Related Disorders, 5, 61–66. DOI: https://doi.org/10.1016/j.jocrd.2015.02.002. https://daneshyari.com/article/preview/912286.pdf
- Mota, Natalie & Schaumberg, Katherine & Vinci, Christine & Sippel, Lauren & Jackson, Michelle & Schumacher, Julie & Coffey, Scott. (2015). Imagery Vividness Ratings during Exposure Treatment for Posttraumatic Stress Disorder as a Predictor of Treatment Outcome. Behaviour Research and Therapy. 69. DOI: 10.1016/j.brat.2015.03.003. https://europepmc.org/backend/ptpmcrender.fcgi?accid=PMC4425990&blobtype=pdf
- Muschalla, Beate & Schönborn, Fabian. (2021). Induction of False Beliefs and False Memories in Laboratory Studies – A Systematic Review. Clinical Psychology & Psychotherapy. 28. 10.1002/cpp.2567. DOI:10.1002/cpp.2567. https://www.researchgate.net/publication/349314709_Induction_of_False_Beliefs_and_False_Memories_in_Laboratory_Studies_-_A_Systematic_Review
- National Institue for Health and Care Excellence (NICE). (2014). Anxiety disorders. Disponible sur : https://www.nice.org.uk/guidance/qs53/resources/anxiety-disorders-pdf-2098725496261
- Nutt, David & Sharpe, Michael. (2008). Uncritical positive regard? Issues in the efficacy and safety of psychotherapy. Journal of psychopharmacology (Oxford, England). 22. 3-6. DOI: 10.1177/0269881107086283. https://www.researchgate.net/publication/5662308_Uncritical_positive_regard_Issues_in_the_efficacy_and_safety_of_psychotherapy
- Olatunji, Bunmi & Cisler, Josh & Deacon, Brett. (2010). Efficacy of Cognitive Behavioral Therapy for Anxiety Disorders: A Review of Meta-Analytic Findings. The Psychiatric clinics of North America. 33. 557-77. DOI: 10.1016/j.psc.2010.04.002. https://citeseerx.ist.psu.edu/viewdoc/download?doi=10.1.1.713.2161&rep=rep1&type=pdf
- Otgaar, Henry & Howe, Mark & Patihis, Lawrence & Merckelbach, Harald & Lynn, Steven & Lilienfeld, Scott & Loftus, Elizabeth & Nl, Henry. (2019). The Return of the Repressed: The Persistent and Problematic Claims of Long-Forgotten Trauma. Perspectives on Psychological Science. DOI: 10.1177/1745691619862306. https://www.researchgate.net/publication/333704255_The_Return_of_the_Repressed_The_Persistent_and_Problematic_Claims_of_Long-Forgotten_Trauma
- Parker, Zachary & Waller, Glenn & Gonzalez Salas Duhne, Paulina & Dawson, Jeremy. (2018). The Role of Exposure in Treatment of Anxiety Disorders: A Meta-Analysis. International Journal of Psychology and Psychological Therapy. 18. https://www.ijpsy.com/volumen18/num1/486/the-role-of-exposure-in-treatment-of-anxiety-EN.pdf
- Parry, Glenys & Crawford, Mike & Duggan, Conor. (2016). Iatrogenic harm from psychological therapies – time to move on. The British Journal of Psychiatry. 208. 210-212. DOI: 10.1192/bjp.bp.115.163618. https://www.cambridge.org/core/journals/the-british-journal-of-psychiatry/article/iatrogenic-harm-from-psychological-therapies-time-to-move-on/1A4E606876C43FD9BAF6BE2F7ABC7756
- Paterson, Helen & Whittle, Keenan & Kemp, Richard. (2014). Detrimental Effects of Post-Incident Debriefing on Memory and Psychological Responses. Journal of Police and Criminal Psychology. 30. DOI: 10.1007/s11896-014-9141-6.
- Patihis, Lawrence & Ho, Lavina & Tingen, Ian & Lilienfeld, Scott & Loftus, Elizabeth. (2014). Are the « Memory Wars » Over? A Scientist-Practitioner Gap in Beliefs About Repressed Memory. Psychological Science. 25. DOI: 10.1177/0956797613510718. https://www.researchgate.net/publication/259320525_Are_the_Memory_Wars_Over_A_Scientist-Practitioner_Gap_in_Beliefs_About_Repressed_Memory
- Patihis, L., & Pendergrast, M. H. (2019). Reports of recovered memories of abuse in therapy in a large age-representative U.S. national sample: Therapy type and decade comparisons. Clinical Psychological Science, 7, XXX. DOI: 10.1177/ 2167702618773315. https://www.researchgate.net/publication/325492670_Reports_of_Recovered_Memories_of_Abuse_in_Therapy_in_a_Large_Age-Representative_US_National_Sample_Therapy_Type_and_Decade_Comparisons
- Peth, J., Jelinek, L., Nestoriuc, Y., & Moritz, S. (2018). Adverse effects of psychotherapy in depressed patients—first application of the positive and negative effects of psychotherapy scale (PANEPS). Psychotherapie, Psychosomatik, Medizinische Psychologie 68(9–10), 391–398. DOI: https://doi.org/10.1055/s-0044-101952
- Planès, Sara & Villier, Céline & Mallaret, Michel. (2016). The nocebo effect of drugs. Pharmacology Research & Perspectives. 4. n/a-n/a. DOI: 10.1002/prp2.208. https://www.researchgate.net/publication/299404781_The_nocebo_effect_of_drugs
- Rheker, J., Beisel, S., Kräling, S., & Rief, W. (2017). Rate and predictors of negative effects of psychotherapy in psychiatric and psychosomatic inpatients. Psychiatry Research, 254, 143–150. DOI: https://doi.org/10.1016/j.psychres.2017.04.042. https://isiarticles.com/bundles/Article/pre/pdf/127310.pdf
- Rose, Suzanna & Bisson, Jonathan & Churchill, Rachel & Wessely, Simon. (2002). Psychological Debriefing for Preventing Post Traumatic Stress Disorder (PTSD). Cochrane database of systematic reviews (Online). 2. CD000560. DOI: 10.1002/14651858.CD000560. https://www.researchgate.net/publication/27647879_Psychological_debriefing_for_preventing_post_traumatic_stress_disorder_PTSDReview
- Rozental, A., Kottorp, A., Boettcher, J., Andersson, G., & Carlbring, P. (2016). Negative effects of psychological treatments: An exploratory factor analysis of the negative effects questionnaire for monitoring and reporting adverse and unwanted events. PLoS ONE, 11(6), 1–22. DOI: https://doi.org/10.1371/journal.pone.0157503. https://www.researchgate.net/publication/304331349_Negative_Effects_of_Psychological_Treatments_An_Exploratory_Factor_Analysis_of_the_Negative_Effects_Questionnaire_for_Monitoring_and_Reporting_Adverse_and_Unwanted_Events
- Rozental, Alexander & Castonguay, Louis & Dimidjian, Sona & Lambert, Michael & Shafran, Roz & Andersson, Gerhard & Carlbring, Per. (2018). Negative effects in psychotherapy: Commentary and recommendations for future research and clinical practice. BJPsych Open. 4. 307-312. DOI: 10.1192/bjo.2018.42. https://www.researchgate.net/publication/326630308_Negative_effects_in_psychotherapy_Commentary_and_recommendations_for_future_research_and_clinical_practice
- Rozental, Alexander & Kottorp, Anders & Forsström, David & Månsson, Kristoffer & Boettcher, Johanna & Andersson, Gerhard & Furmark, Tomas & Carlbring, Per. (2019). The Negative Effects Questionnaire: Psychometric properties of an instrument for assessing negative effects in psychological treatments. Behavioural and Cognitive Psychotherapy. 47. 1-14. DOI: 10.1017/S1352465819000018. http://uu.diva-portal.org/smash/get/diva2:1360132/FULLTEXT02.pdf
- Samuels, Jack & Bienvenu, Oscar & Krasnow, Janice & Wang, Ying & Grados, Marco & Cullen, Bernadette & Goes, Fernando & Maher, Brion & Greenberg, Benjamin & Mclaughlin, Nicole & Rasmussen, Steven & Fyer, Abby & Knowles, James & Nestadt, Paul & McCracken, James & Piacentini, John & Geller, Dan & Pauls, David & Stewart, S. & Nestadt, Gerald. (2017). An Investigation of Doubt in Obsessive–Compulsive Disorder. Comprehensive Psychiatry. 75. DOI: 10.1016/j.comppsych.2017.03.004. https://asset-pdf.scinapse.io/prod/2594763689/2594763689.pdf
- Saxon, David & Barkham, Michael & Foster, Alexis & Parry, Glenys. (2016). The Contribution of Therapist Effects to Patient Dropout and Deterioration in the Psychological Therapies: Therapist Effects on Patient Dropout and Deterioration. Clinical Psychology & Psychotherapy. 24. DOI: 10.1002/cpp.2028. https://eprints.whiterose.ac.uk/102827/9/Dropout___deteriorationMSResubmitted06Apr2016.pdf
- Schermuly-Haupt, Marie-Luise & Linden, Michael & Rush, Augustus. (2018). Unwanted Events and Side Effects in Cognitive Behavior Therapy. Cognitive Therapy and Research. 42. DOI: 10.1007/s10608-018-9904-y. https://www.researchgate.net/publication/323665451_Unwanted_Events_and_Side_Effects_in_Cognitive_Behavior_Therapy
- Schneibel, R., Wilbertz, G., Scholz, C., Becker, M., Brakemeier, E.‐L., Bschor, T., … Schmoll, D. (2017). Adverse events of group psychotherapy in the in‐patient setting ‐ Results of a naturalistic trial. Acta Psychiatrica Scandinavica, 136(3), 247–258. DOI: https://doi.org/10.1111/acps.12747.
- Schneider, S. C., Knott, L., Cepeda, S. L., Hana, L. M., McIngvale, E., Goodman, W. K., & Storch, E. A. (2020). Serious negative consequences associated with exposure and response prevention for obsessive-compulsive disorder: A survey of therapist attitudes and experiences. Depression and anxiety, 37(5), 418–428. DOI: https://doi.org/10.1002/da.23000. https://www.researchgate.net/publication/339208776_Serious_negative_consequences_associated_with_exposure_and_response_prevention_for_obsessive-compulsive_disorder_A_survey_of_therapist_attitudes_and_experiences
- Scott, J., & Young, A. H. (2016). Psychotherapies should be assessed for both benefit and harm. The British Journal of Psychiatry, 208(3), 208–209. DOI: https://doi.org/10.1192/bjp.bp.115.169060. https://www.academia.edu/77114404/Psychotherapies_should_be_assessed_for_both_benefit_and_harm_
- Seldenrijk, Adrie & Vis, Roeland & Henstra, Marieke & Pian, K & Grootheest, D & Salomons, T & Overmeire, F & Boer, M & Scheers, T & Doornebal-Bakker, R & Ruhé, Henricus & Vinkers, Christiaan. (2017). Systematic review of the side effects of benzodiazepines. Nederlands tijdschrift voor geneeskunde. 161. D1052.
- Shaw, Julia & Vredeveldt, Annelies. (2018). The Recovered Memory Debate Continues in Europe: Evidence From the United Kingdom, the Netherlands, France, and Germany. Clinical Psychological Science. 7. 216770261880364. DOI: 10.1177/2167702618803649. https://www.researchgate.net/publication/328506461_The_Recovered_Memory_Debate_Continues_in_Europe_Evidence_From_the_United_Kingdom_the_Netherlands_France_and_Germany
- Shepherd, M. (1984). What price psychotherapy? British Medical Journal (Clinical research ed.), 288, 809 – 810. https://europepmc.org/backend/ptpmcrender.fcgi?accid=PMC1441592&blobtype=pdf
- Skapinakis P, Caldwell D, Hollingworth W et al (2016) A systematic review of the clinical effectiveness and cost-effectiveness of pharmacological and psychological interventions for the management of obsessive–compulsive disorder in children/adolescents and adults. Health Technol Assess 20:1–392. DOI: https://doi.org/10.3310/hta20430. https://www.researchgate.net/publication/304027434_A_systematic_review_of_the_clinical_effectiveness_and_cost-effectiveness_of_pharmacological_and_psychological_interventions_for_the_management_of_obsessive-compulsive_disorder_in_childrenadolescents_a
- Strauss, Bernhard & Gawlytta, Romina & Schleu, Andrea & Frenzl, Dominique. (2021). Negative effects of psychotherapy: estimating the prevalence in a random national sample. BJPsych Open. 7. DOI: 10.1192/bjo.2021.1025. https://www.cambridge.org/core/journals/bjpsych-open/article/negative-effects-of-psychotherapy-estimating-the-prevalence-in-a-random-national-sample/1C4E7F900F5CAF2CFAD129D54E4CC00C
- Tamrakar, T., Murphy, J., & Elklit, A. (2019). Was psychological debriefing dismissed too quickly? An assessment of the 2002 Cochrane review. Crisis, Stress and Human Resilience: An International Journal, 1(3), 146-155. https://www.researchgate.net/publication/338051313_Was_Psychological_Debriefing_Dismissed_Too_Quickly_Assessment_of_the_2002_Cochrane_Review
- Trybou, V. et Clair, A-H. (2022). Comprendre et traiter les TOC, Données actuelles et nouvelles perspectives (3e édition). Dunod.
- Van Overmeire R. (2020). The myth of psychological debriefings during the corona pandemic. Journal of global health, 10(2), 020344. DOI: https://doi.org/10.7189/jogh.10.020344. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7689189/
- Walker, R., Marks, E. H., Jaeger, J., Duax, J. M., Feeny, N. C., & Zoellner, L. A. (2020). Imaginal exposure exacerbation revisited: Deconstructing patient characteristics associated with worse reactions to the initiation of imaginal exposure in PTSD. Behaviour research and therapy, 135, 103747. DOI: https://doi.org/10.1016/j.brat.2020.103747.
- Wang, Jianqin & Otgaar, Henry & Smeets, Tom & Howe, Mark & Merckelbach, Harald & Zhuo, Chu. (2018). Consequences of False Memories in Eyewitness Testimony: A Review and Implications for Chinese Legal Practice. Psychological Research on Urban Society. 1. 12. DOI: 10.7454/proust.v1i1.15. https://www.researchgate.net/publication/324617871_Consequences_of_False_Memories_in_Eyewitness_Testimony_A_Review_and_Implications_for_Chinese_Legal_Practice
- Webster, R. K., Weinman, J., & Rubin, G. J. (2016). A systematic review of factors that contribute to nocebo effects. Health Psychology, 35(12), 1334–1355. DOI: https://doi.org/10.1037/hea0000416. https://eprints.whiterose.ac.uk/161546/3/Nocebo_systematic_review_manuscript_260616.pdf
- Wells, Rebecca & Kaptchuk, Ted. (2012). To Tell the Truth, the Whole Truth, May Do Patients Harm: The Problem of the Nocebo Effect for Informed Consent. The American journal of bioethics. 12. 22-9. DOI: 10.1080/15265161.2011.652798. https://www.researchgate.net/publication/221894454_To_Tell_the_Truth_the_Whole_Truth_May_Do_Patients_Harm_The_Problem_of_the_Nocebo_Effect_for_Informed_Consent
- Williams, M.T., 2008. Homosexuality anxiety: a misunderstood form of OCD. In: Sebeki, L.V. (Ed.), Leading-Edge Health Education Issues. Nova Science Publishers, New York, pp. 195–205.
- Williams, Monnica & Farris, Samantha. (2011). Sexual orientation obsessions in obsessive-compulsive disorder: Prevalence and correlates. Psychiatry research. 187. 156-9. DOI: 10.1016/j.psychres.2010.10.019. https://europepmc.org/backend/ptpmcrender.fcgi?accid=PMC3070770&blobtype=pdf
- Wise E. A. (2004). Methods for analyzing psychotherapy outcomes: a review of clinical significance, reliable change, and recommendations for future directions. Journal of personality assessment, 82(1), 50–59. DOI: https://doi.org/10.1207/s15327752jpa8201_10. https://citeseerx.ist.psu.edu/viewdoc/download?doi=10.1.1.497.9648&rep=rep1&type=pdf